06 Abr Surviving Sepsis Campaign: guidelines on the management of critically ill adults with Coronavirus Disease 2019 (COVID‑19)
Waleed Alhazzani, Morten Hylander Møller, Yaseen M. Arabi, Mark Loeb, Michelle Ng Gong, Eddy Fan, Simon Oczkowski, Mitchell M. Levy, Lennie Derde, Amy Dzierba, Bin Du, Michael Aboodi, Hannah Wunsch, Maurizio Cecconi, Younsuck Koh, Daniel S. Chertow, Kathryn Maitland, Fayez Alshamsi, Emilie Belley‑Cote, Massimiliano Greco, Matthew Laundy, Jill S. Morgan, Jozef Kesecioglu, Allison McGeer, Leonard Mermel, Manoj J. Mammen, Paul E. Alexander, Amy Arrington, John E. Centofanti, Giuseppe Citerio, Bandar Baw, Ziad A. Memish, Naomi Hammond, Frederick G. Hayden, Laura Evans and Andrew Rhodes
ALCANCE DE LA GUÍA
Esta guía proporciona recomendaciones para apoyar el trabajo de los clínicos del hospital que manejan pacientes adultos en estado crítico con COVID-19 en la unidad de cuidados intensivos (UCI). Los profesionales a los que va dirigida esta guía son médicos de primera línea, profesionales de la salud de apoyo y responsables políticos involucrados en la atención de pacientes con COVID-19.
PUNTOS CLAVE DE LA GUÍA
1. Control de la infección
Un informe reciente del Centro Chino de Control de Enfermedades y Prevención describió 72.314 casos de COVID-19 en China, de los cuales 44.672 fueron confirmados en laboratorio. Entre los casos confirmados por laboratorio, 1.716 (3.8%) fueron trabajadores de la salud, la mayoría de los cuales, 63% (1.080 de 1.716), adquirieron la infección en Wuhan. El informe describe que el 14.8% (247 de 1668) de trabajadores de la salud infectados tuvo una enfermedad grave o crítica, y que 5 murieron.
En Italia, a partir del 15 de marzo de 2020, hay 2.026 documentados de casos de COVID-19 entre trabajadores de la salud.
Aunque los datos de incidencia no están disponibles, estos datos apuntan a una carga considerable de infección entre la asistencia sanitaria trabajadores El riesgo de transmisión de paciente a paciente en la UCI es actualmente desconocida, por lo tanto, la adhesión a las precauciones en el control de infecciones es primordial. Los trabajadores de la salud deben seguir el control de infecciones. políticas y procedimientos ya vigentes en sus protocolos sanitarios.
2. Muestras y diagnóstico de laboratorio
Indicaciones para evaluar a pacientes de la UCI por SARS CoV‑2: La OMS declaró recientemente una pandemia de COVID-19. En consecuencia, cada paciente crítico que llega con evidencia de infección respiratoria debe considerarse como potencialmente infectado con SARS-CoV-2. La Reacción en cadena de la polimerasa (PCR) a tiempo real (RT-PCR) es el gold standard para infecciones virales similares, incluido el SARS. Es de resaltar que el COVID-19 plantea varios desafíos de diagnóstico debido a un extenso período de incubación (aproximadamente 2 semanas) que incluye un intervalo prolongado (aproximadamente 5 días) de desprendimiento de virus antes del inicio de los síntomas. Además, la duración del desprendimiento asintomático no solo es variable, sino que también puede diferir según el nivel anatómico (superior versus inferior) de la infección en el sistema respiratorio. En consecuencia, el rendimiento del ensayo biomolecular puede variar según el sitio de muestreo.
3. Tratamientos de soporte
Soporte hemodinámico: La prevalencia informada de shock y lesión cardiaca en pacientes adultos con COVID-19 es altamente variable (de 1 a 35%), dependiendo de la población de pacientes estudiada, la gravedad de la enfermedad y la definición de shock.
En un informe reciente que resume las características epidemiológicas de 44.415 pacientes chinos con COVID-19, 2.087 (5%) fueron diagnosticados como casos críticos, definidos como hipoxemia severa y / o la presencia de otro fallo orgánico, incluido el shock.
En otro estudio chino de 1.099 pacientes con COVID-19 con una gravedad similar de la enfermedad, solo 12 (1.1%) desarrollaron shock.
En pacientes hospitalizados, la incidencia es probablemente mayor y puede alcanzar el 20-35% entre pacientes en la UCI.
La presencia de lesión cardíaca (elevación de biomarcadores de lesión cardíaca por encima del límite de referencia superior del percentil 99) se ha informado en 7 a 23% de los pacientes con COVID-19 en Wuhan, China. Mientras que la prevalencia de lesión cardiaca puede correlacionarse con la prevalencia del shock, una falta de detección sistemática de disfunción cardíaca en pacientes hemodinámicamente estables implica que esta asociación no puede tomarse como segura.
3. Tratamientos de soporte
Soporte hemodinámico: La prevalencia informada de shock y lesión cardiaca en pacientes adultos con COVID-19 es altamente variable (de 1 a 35%), dependiendo de la población de pacientes estudiada, la gravedad de la enfermedad y la definición de shock.
En un informe reciente que resume las características epidemiológicas de 44.415 pacientes chinos con COVID-19, 2.087 (5%) fueron diagnosticados como casos críticos, definidos como hipoxemia severa y / o la presencia de otro fallo orgánico, incluido el shock.
En otro estudio chino de 1.099 pacientes con COVID-19 con una gravedad similar de la enfermedad, solo 12 (1.1%) desarrollaron shock.
En pacientes hospitalizados, la incidencia es probablemente mayor y puede alcanzar el 20-35% entre pacientes en la UCI.
La presencia de lesión cardíaca (elevación de biomarcadores de lesión cardíaca por encima del límite de referencia superior del percentil 99) se ha informado en 7 a 23% de los pacientes con COVID-19 en Wuhan, China. Mientras que la prevalencia de lesión cardiaca puede correlacionarse con la prevalencia del shock, una falta de detección sistemática de disfunción cardíaca en pacientes hemodinámicamente estables implica que esta asociación no puede tomarse como segura.
Características epidemiológicas en estudios recientes de COVID-19
| Estudio | n | Admisión UCI (%) |
Daño cardíaco (%) |
Shock (%) |
VNIPP (%) |
MV invasiva (%) |
TCF (%) |
|---|---|---|---|---|---|---|---|
| Huang et al | 41 | 32 | 12 | 7 | 24 | 5 | 15 |
|
|
|||||||
| Chen et al | 99 | 23 | — | 4 | 13 | 4 | 11 |
|
|
|||||||
| Wang et al | 138 | 26 | 7 | 9 | 11 | 12 | — |
|
|
|||||||
| Guan et al | 1099 | — | — | 1 | 5,1 | 2,3 | 1 |
|
|
|||||||
| Yang et al | 52 | 100 | 23 | 35 | 55,8 | 42,3 | 62 |
|
|
|||||||
| Zhou et al | 191 | 26 | 17 | 20 | 14 | 17 | 28 |
|
|
|||||||
|
TCF tasa de casos fatales, UCI unidad de cuidados intensivos, VNIPP ventilación no invasiva con presión positiva |
|||||||
El pronóstico de pacientes con COVID-19 y shock no ha sido reportado de manera sistémica.
- En un estudio de 150 pacientes de 2 hospitales en Wuhan, China, el shock fue la razón principal de muerte en 40%, y puede, al menos en parte, ser debido a miocarditis fulminante.
Faltan estudios sobre los factores de riesgo asociados con el shock en pacientes con COVID-19 y la mayoría de los que están disponibles son informes estimados no ajustados.
A pesar de las limitaciones metodológicas, estos estudios sugieren que la edad avanzada, las comorbilidades (especialmente diabetes y enfermedad cardiovascular incluyendo hipertensión), un bajo recuento de linfocitos, un mayor nivel de dímero D y posiblemente las lesiones cardíacas son factores de riesgo a considerar.
Soporte de ventilación: La prevalencia de insuficiencia respiratoria hipóxica en pacientes con COVID-19 es del 19%. Informes recientes de China mostraron que el 4-13% de los pacientes con COVID-19 en estos estudios recibieron ventilación no invasiva con presión positiva (VNIPP) y un 2,3-12% requirió ventilación mecánica invasiva.
Aunque la verdadera incidencia de insuficiencia respiratoria hipóxica en pacientes con COVID-19 no está clara, parece que alrededor del 14% desarrollará una enfermedad grave que requiera terapia de oxígeno, y el 5% requerirá admisión a la UCI y ventilación mecánica.
Otro estudio informó sobre 52 pacientes críticos con COVID-19: 67% de estos pacientes.
Tenía Síndrome de distrés respiratorio agudo (SDRA), 33 (63,5%) recibieron cánula nasal de alto flujo (HFNC), 56% ventilación mecánica invasiva y 42% VNIPP.
Resumen de recomendaciones para el manejo inicial de pacientes hipóxicos con COVID-19
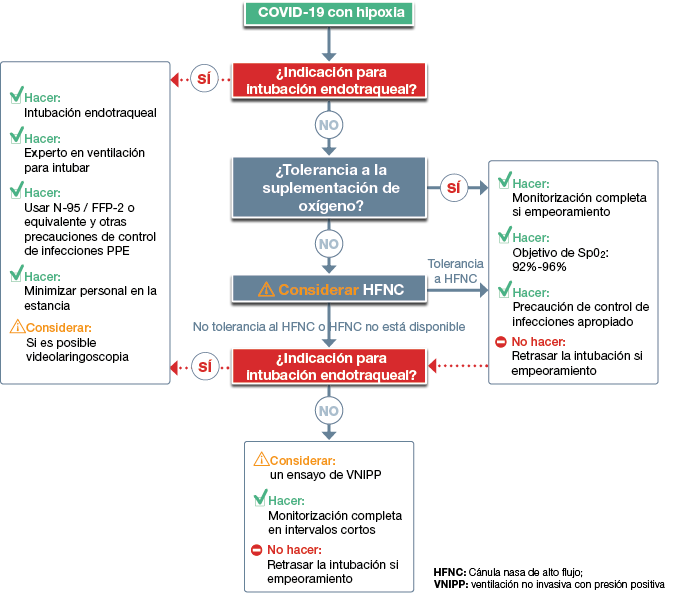
Resumen de recomendaciones para el manejo de pacientes con COVID-19 y SDRA

4. TRATAMIENTO PARA EL COVID-19
Síndrome de liberación de citoquinas (SLC): El síndrome de liberación de citoquinas es un estado hiperinflamatorio que se caracteriza por fallo multiorgánico y elevación de los niveles de citoquinas.
Un estudio reciente de China demostró que COVID-19 está asociado con un perfil de elevación de citoquinas que recuerda a la linfohistiocitosis hemofagocítica secundaria (HLH).
Algunos autores incluso sugieren que analicemos críticamente enfermos con COVID-19 para HLH secundaria usando el Hscore, y que los corticosteroides y otros agentes inmunosupresores pueden usarse en pacientes con una alta probabilidad de HLH.
Son necesarias más evidencias antes de que podamos realizar recomendaciones sobre las opciones de tratamiento para el síndrome de elevación de citoquinas.



